Ứng dụng phương pháp quang trị liệu bằng tia cực tím cho các bệnh ngoài da (Phần 3)
Ứng dụng phương pháp quang trị liệu bằng tia cực tím cho các bệnh ngoài da (Phần 3)
Ứng dụng liệu pháp quang hóa trong điều trị từng căn bệnh cụ thể
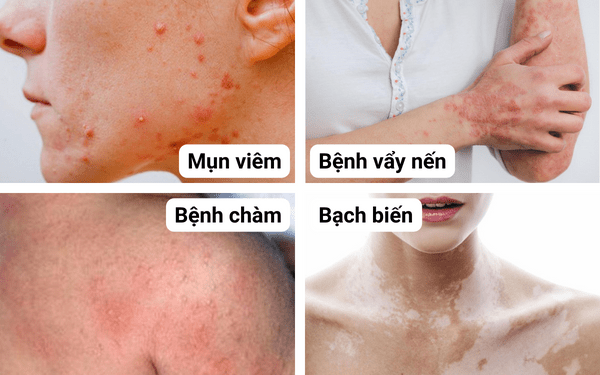
Các tình trạng phổ biến mà liệu pháp quang trị liệu bằng tia cực tím mang lại hiệu quả điều trị bền vững bao gồm bệnh vẩy nến, viêm da dị ứng và bệnh bạch biến Bệnh vẩy nến.
Bệnh vẩy nến
Bệnh vẩy nến là một bệnh viêm da mãn tính, gây ra các mảng màu đỏ đặc biệt trên bề mặt căng da, da đầu và các khu vực khác. Tỷ lệ hiện mắc trong dân số chung ước tính là khoảng 2%. Sự hiện diện của các tổn thương vảy nến trong khoang miệng là không phổ biến và còn nhiều tranh cãi.
Việc sử dụng BB-UVB là một phương thức điều trị đột phá khi nó được giới thiệu để điều trị bệnh vẩy nến. Tuy nhiên, các nghiên cứu sau đó đã phát hiện ra rằng NB-UVB xóa các mảng vảy nến nhanh hơn và tạo ra thời gian dài hơn BB-UVB, do đó thiết lập nó như là phương thức quang trị liệu được lựa chọn cho bệnh vẩy nến. Việc bổ sung tia UVA không làm tăng hiệu quả điều trị của UVB trong bệnh vẩy nến, không giống như trong bệnh viêm da dị ứng. PUVA là một lựa chọn điều trị hiệu quả. Một số nghiên cứu đa trung tâm trong những năm 1970 đã xác lập hiệu quả của PUVA và mang lại một phương thức điều trị mới trong cách tiếp cận bệnh vẩy nến. Thông qua các cơ chế khác nhau, liệu pháp quang trị liệu PUVA và UVB gây ra quá trình apoptosis của tế bào lympho. Các thử nghiệm đối đầu giữa NB-UVB và PUVA cho kết quả tương đương về hiệu quả điều trị da vảy nến; tuy nhiên, điều trị bằng NB-UVB có tác dụng phụ an toàn hơn. PUVA khiến bệnh nhân có xu hướng phát triển ung thư da và việc sử dụng PUVA đã giảm đi đáng kể khi hiện nay đã có sẵn các loại thuốc sinh học. Psoralens không nên được sử dụng kết hợp với giường tắm nắng vì có thể gây bỏng đe dọa tính mạng.
Viêm da dị ứng
Viêm da dị ứng (AD), thường được gọi là bệnh chàm, là một rối loạn viêm mãn tính, tái phát và thường ngứa dữ dội trên da. Tỷ lệ hiện mắc lên đến 20% ở trẻ em và 2-3% ở người lớn. Ngứa là dấu hiệu của AD; nó thường được gọi là ‘ngứa phát ban’. Cơ chế bệnh sinh của AD rất phức tạp và đa yếu tố. Rối loạn chức năng hàng rào da, các yếu tố môi trường, khuynh hướng di truyền và rối loạn chức năng miễn dịch đều đóng một vai trò trong sự phát triển của nó và gắn bó chặt chẽ với nhau. Điều trị dược lý chính là corticosteroid tại chỗ.
UVB dải hẹp là phương pháp điều trị ánh sáng được khuyến nghị phổ biến nhất, với cấu hình rủi ro thấp, hiệu quả tương đối, tính khả dụng và mức độ thoải mái của nhà cung cấp. Phương pháp quang trị liệu cho bệnh viêm da dị ứng được phát triển sau khi có báo cáo chi tiết về sự cải thiện của bệnh nhân trong mùa hè . Mặc dù phổ UV rộng đã được báo cáo là có lợi, nhưng các phương pháp điều trị hiện đại chủ yếu sử dụng NB-UVB và UVA 1 . Bằng chứng lâm sàng cho thấy NB-UVB là lựa chọn ưu tiên để điều trị AD do tính an toàn và hiệu quả của nó. UVA 1 hoặc PUVA có thể được coi là dòng thứ hai hoặc để kiểm soát các đợt cấp. Ngoài ra, quang trị liệu có thể được sử dụng như liệu pháp duy trì ở những bệnh nhân mắc bệnh mãn tính.
Bệnh bạch biến
Bạch tạng là một chứng rối loạn sắc tố do mất tế bào hắc tố và sắc tố mà chúng tạo ra. Cơ chế bệnh sinh được cho là kết quả của sự tấn công miễn dịch vào tế bào hắc tố, mặc dù các cơ chế khác có thể liên quan. Bệnh bạch biến ảnh hưởng đến 0,1–2% dân số nói chung. Tuổi khởi phát bệnh bạch biến trung bình là 25 tuổi. Các vị trí liên quan phổ biến nhất là mặt, bàn tay và thân mình. Sự tham gia của vùng quanh miệng có liên quan đến tuổi khởi phát lớn hơn, trong khi sự tham gia của vùng quanh miệng chủ yếu được thấy ở những bệnh nhân trẻ tuổi; lý do cho mô hình này là không rõ ràng. Liệu pháp điều trị đầu tiên cho bệnh bạch biến là corticosteroid tại chỗ, nếu vùng bị ảnh hưởng bị giới hạn. Tuy nhiên, liệu pháp quang trị liệu là phương pháp điều trị được lựa chọn khi có hơn 20% diện tích bề mặt cơ thể bị tổn thương hoặc nếu điều trị đầu tay thất bại.
Quang trị liệu cho bệnh bạch biến được xem xét sau khi quan sát ở nhiều bệnh nhân rằng các tổn thương tiếp xúc với ánh nắng mặt trời cho thấy sự tái tạo sắc tố quanh nang lông trong những tháng mùa hè. Các tổn thương trên mặt phản ứng nhanh hơn với liệu pháp chiếu đèn, trong khi các vị trí vùng kín như bàn tay và bàn chân thì phản ứng kém nhất. Sự tái tạo sắc tố sau khi chiếu đèn được coi là kết quả của sự kích hoạt, tăng sinh và di chuyển của các tế bào hắc tố đến lớp biểu bì, nơi chúng hình thành các đảo sắc tố quanh nang.
PUVA cũng được sử dụng trong điều trị bệnh bạch biến lan rộng với kết quả khả quan, mặc dù UVB là lựa chọn quang trị liệu ưa thích vì hiệu quả gần tương đương và ít tác dụng phụ hơn. PUVA gây ra sự tái tạo sắc tố bằng nhiều cơ chế khác nhau như kích thích hình thành hắc tố, điều hòa miễn dịch và kích hoạt các yếu tố tăng trưởng, mặc dù cơ chế chính xác vẫn còn là suy đoán. Mục tiêu của liệu pháp PUVA đối với bệnh bạch biến là gây ra phản ứng độc với ánh sáng, sau đó là phản ứng tạo sắc tố da. Ban đỏ do PUVA thường xuất hiện vài giờ sau khi tiếp xúc với bức xạ UVA; tuy nhiên, sắc tố do PUVA gây ra có thể xảy ra ngay cả khi không có ban đỏ.
Thuốc diệt nấm Mycosis
Thuốc diệt nấm da (MF) là dạng phổ biến nhất của bệnh u lympho tế bào T ở da, bao gồm một nhóm không đồng nhất của các khối u lympho không Hodgkin, là kết quả của sự tăng sinh vô tính của các tế bào T không ổn định. Biểu hiện lâm sàng bao gồm các mảng và mảng đỏ, có vảy, và đôi khi có đốm đỏ (đốm sắc tố) thường ngứa. MF có một quá trình mãn tính và buông thả được xác định bởi sự thuyên giảm đáp ứng với điều trị và những lần tái phát sau đó. Ở nhiều bệnh nhân, căn bệnh này vẫn giới hạn trong các mảng và mảng da trong nhiều năm đến nhiều thập kỷ, do đó, nó trở thành mục tiêu thích hợp cho các liệu pháp điều trị tại chỗ. Các chiến lược điều trị thông thường bao gồm corticosteroid tại chỗ, tác nhân gây độc tế bào tại chỗ như mù tạt nitơ (mechlorethamine), và bức xạ UV. Tuy nhiên, tổn thương ngoài da xảy ra ở 30% bệnh nhân và tiên lượng xấu (ibid). Các giai đoạn nâng cao hơn của MF đòi hỏi điều trị tích cực hơn như hóa trị liệu toàn thân, retinoid toàn thân, liệu pháp sinh học, cũng như xạ trị.
Tổn thương MF thường xảy ra ở những vùng không tiếp xúc với ánh nắng mặt trời của cơ thể, và những bệnh nhân bị MF giai đoạn đầu thường được hưởng lợi khi tiếp xúc với ánh nắng tự nhiên. Do đó, đèn chiếu và PUVA đã được công nhận là phương thức điều trị hiệu quả trong việc quản lý các loại thuốc diệt nấm gây bệnh nấm. Các cơ chế được đề xuất cho đèn chiếu tia UVB của MF bao gồm suy giảm chức năng tế bào Langerhans biểu bì và những thay đổi trong sản xuất cytokine. Hơn nữa, NB-UVB gây ra quá trình apoptosis của tế bào lympho T. Các tế bào lympho thâm nhập bị PUVA ức chế mạnh mẽ, với các tác động khác nhau trên các tập hợp con tế bào T khác nhau. PUVA mạnh hơn nhiều trong việc gây ra apoptosis ở tế bào lympho so với tế bào sừng, điều này có thể giải thích hiệu quả của nó trong CTCL cũng như trong các bệnh viêm da. Ngoài ra, cả liệu pháp UVB và PUVA đều ức chế sự sao chép DNA và gây ra hiện tượng bắt giữ chu kỳ tế bào. Đáp ứng với quang trị liệu có liên quan đến biểu hiện lâm sàng của loại da (giai đoạn MF dạng mảng [tổn thương phẳng] đáp ứng tốt hơn loại mảng [tổn thương nổi]) nhưng không liên quan đến mức độ tổn thương da.
Bệnh da xơ cứng
Xơ cứng bì và xơ cứng toàn thân là những bệnh phức tạp, trong đó xơ hóa rộng thứ phát do rối loạn chuyển hóa collagen, rối loạn điều hòa mạch máu và tự kháng thể chống lại các kháng nguyên tế bào khác nhau là một trong những đặc điểm chính. Bệnh nhân phát triển da căng, bóng, cùng với các biểu hiện thay đổi trên da khác nhau như móng tay dễ gãy và mạch máu giãn ra rõ rệt. Da căng có thể ảnh hưởng đến hầu hết cơ thể, bao gồm cả khuôn mặt, dẫn đến mất biểu cảm và khó mở miệng đúng cách. Các vùng da bị hạn chế được gọi là morphea, trong khi những thay đổi về da và nội tạng rộng hơn được gọi là bệnh xơ cứng toàn thân. Quang trị liệu là một lựa chọn điều trị hiệu quả trong bệnh xơ cứng bì và nên được xem xét trong số các phương pháp tiếp cận đầu tiên trong điều trị bệnh xơ cứng bì khu trú hoặc morphea. UVA 1 photon là hình thức thâm nhập sâu nhất của liệu pháp tia cực tím và dường như thể hiện tác dụng của chúng bằng cách cảm ứng biểu hiện RNA thông tin collagenase, làm suy giảm tế bào T ở da và cytokine (IL-1, IL-6) và tân mạch hóa/ Mục tiêu chính của liệu pháp UVA 1 là cảm ứng collagenase, dẫn đến giảm độ dày mảng xơ cứng, do đó tăng độ đàn hồi của da. UVA 1 cũng đã được báo cáo là có hiệu quả trong việc làm mềm da quanh miệng bị xơ cứng và cải thiện các triệu chứng liên quan đến vi nang.
Tác dụng phụ và hạn chế của liệu pháp quang học
Tác dụng phụ cấp tính phổ biến nhất từ liệu pháp UVB là ‘cháy nắng’ – một phản ứng độc màu đỏ xảy ra khoảng 24 giờ sau khi điều trị. Liệu pháp tia cực tím cũng có thể gây ra sự bùng phát ánh sáng đa định hình (một dạng phản ứng dị ứng chỉ giới hạn ở da) hoặc nhạy cảm với ánh sáng do thuốc gây ra.
Các tác dụng phụ mãn tính của phương pháp quang trị liệu bằng tia UV bao gồm nốt sần (tàn nhang), hình ảnh, tổn thương tiền ung thư được gọi là dày sừng quang hóa và ung thư da. Tuy nhiên, vẫn chưa có xác nhận rằng liệu pháp chiếu tia UVB làm tăng nguy cơ ung thư biểu mô tế bào đáy hoặc tế bào vảy.
Tác dụng phụ của tia UVA 1 thường ít hơn so với các loại đèn chiếu khác, và hầu hết các nghiên cứu đã báo cáo không có tác dụng phụ nghiêm trọng. Các tác dụng phụ cấp tính thường gặp nhất là tăng sắc tố, mẩn đỏ, khô và ngứa. Các tác dụng phụ khác bao gồm tái kích hoạt vi rút herpes simplex và phát sáng đa hình.
Rủi ro chính về lâu dài của phương pháp chiếu tia UV là ảnh hưởng đến quá trình quang hóa và ung thư da. Sự cảm ứng của collagenase được giải phóng bởi các nguyên bào sợi ở da như một phản ứng với liệu pháp UVA 1 có lợi cho việc điều trị bệnh da xơ cứng nhưng cũng là nguyên nhân gây ra hiện tượng hình ảnh. Tiếp xúc với tia UVA 1 mật độ cao có thể gây ra ung thư biểu mô tế bào vảy. Hiện tại, UVA 1 được coi là ít gây ung thư hơn PUVA. Nhiều nghiên cứu được thực hiện để điều tra nguy cơ lâu dài tiềm ẩn của phương pháp quang trị liệu sóng dài này.
Các tác dụng phụ ngắn hạn khi uống psoralens bao gồm buồn nôn và nôn. Psoralens trong bồn tắm hoặc chất làm mềm có thể gây mẩn đỏ, ngứa hoặc khô da. Các tác dụng phụ ít gặp hơn bao gồm đau thần kinh, xảy ra do tổn thương độc quang của các đầu dây thần kinh ở da. Quá nhiều sắc tố có thể xảy ra khi điều trị lặp đi lặp lại, đặc biệt là ở những người da sẫm màu. Cũng có thể xảy ra hiện tượng viêm móng (nâng móng) và melanonychia (làm sẫm màu móng). Các tác dụng phụ trên hệ thần kinh trung ương như nhức đầu, chóng mặt, trầm cảm, mất ngủ và / hoặc tăng động cũng đã được báo cáo. Các báo cáo về sự tái hoạt của herpes simplex cũng đã được mô tả. Psoralens không nên được sử dụng cùng với giường tắm nắng; bỏng nặng và tử vong có thể xảy ra với sự kết hợp này.
Các tác dụng phụ lâu dài bao gồm hình ảnh ở hầu hết các bệnh nhân. Điều này có thể hồi phục một phần khi ngừng điều trị PUVA. Như dự đoán, những thay đổi về hình ảnh tương tự như những thay đổi do tiếp xúc tự nhiên với ánh sáng mặt trời và tạo ra tăng hoặc giảm sắc tố, giãn nở mạch máu mao mạch, nếp nhăn, da sần sùi và dày sừng quang hóa. Chứng tăng ho cũng được báo cáo là xảy ra ở cả nam và nữ được điều trị bằng PUVA lâu dài.
Nguy cơ mắc bệnh ác tính da, đặc biệt là ung thư biểu mô tế bào vảy tăng liên quan đến liều lượng, sau khi điều trị tích lũy liều cao PUVA toàn thân. Đặc biệt, cơ quan sinh dục nam có nguy cơ mắc ung thư biểu mô tế bào vảy cao hơn sau khi tiếp xúc với PUVA. Nguy cơ này có thể được giảm thiểu khi sử dụng tia UVA liều thấp hơn. Phơi nhiễm PUVA không làm tăng đáng kể nguy cơ đục thủy tinh thể ở những bệnh nhân sử dụng thiết bị bảo vệ mắt.